Item 241 – Nodules thyroïdiens
________________________________________________________________________
Situations de départ
- 17 Amaigrissement.
- 21 Asthénie.
- 24 Bouffées de chaleur.
- 25 Hypersudation.
- 148 Goitre ou nodule thyroïdien.
- 165 Palpitations.
- 194 Analyse du bilan thyroïdien.
- 225 Découverte d’une anomalie cervico-faciale à l’examen d’imagerie médicale.
- 284 Consultation de suivi et éducation thérapeutique d’un patient avec hypothyroïdie.
- 328 Annonce d’une maladie chronique.
- 352 Expliquer un traitement au patient (adulte, enfant, adolescent).
________________________________________________________________________________
________________________________________________________________________________
Hiérarchisation des connaissances
________________________________________________________________________________
| Rang | Rubrique | Intitulé | Descriptif |
| A | Définition | Définition du goitre | Définir un goitre et ses différents types |
| A | Examens complémentaires | Connaître l’indication des examens d’imagerie devant un goitre, des nodules | |
| B | Éléments physiopathologiques | Connaître les principaux facteurs favorisants de goitre, de nodules, de cancer | Iode, tabac, lithium… |
| A | Diagnostic positif | Connaître les trois principaux diagnostics étiologiques de goitres | Basedow, Hashimoto, thyroïdite subaiguë de De Quervain |
| A | Diagnostic positif | Connaître les trois principales complications évolutives d’un goitre | Hyperthyroïdie, compression, cancer |
| A | Examens complémentaires | Connaître les examens complémentaires à réaliser en première intention en présence d’un goitre | TSH, échographie… |
| A | Définition | Connaître la définition d’un nodule thyroïdien | |
| A | Diagnostic positif | Connaître les deux problématiques à résoudre en présence d’un nodule thyroïdien | Sécrétant ? Malin ? |
| A | Diagnostic positif | Connaître les éléments de l’interrogatoire et de l’examen clinique permettant la découverte et l’évaluation initiale d’un nodule | |
| A | Examens complémentaires | Connaître les examens complémentaires de première intention pour explorer un nodule thyroïdien | TSH, calcitonine |
| B | Examens complémentaires | Connaître la place de la cytologie dans la prise en charge d’un nodule thyroïdien | |
| B | Définition | Connaître les principaux types histologiques des cancers thyroïdiens | |
| B | Prise en charge | Connaître les principes de la prise en charge du goitre et des nodules (à l’exception du cancer) | Savoir ne pas prescrire d’opothérapie |
________________________________________________________________________________
Nodules thyroïdiens
- Définition, contexte
- Epidémiologie
- Mode de découverte
- Enjeux du diagnostic et de la prise en charge
- Stratégie diagnostique
- Prise en charge
I Définition, contexte
On désigne sous le nom de nodule une hypertrophie localisée de la glande thyroïde, de forme généralement arrondie ou ovalaire. La majorité des nodules thyroïdiens sont bénins. Un certain nombre d’entre eux (de l’ordre de 5 %) sont des cancers, généralement de très bon pronostic ; 10 % des nodules sont hyperfonctionnels à risque d’hyperthyroïdie. Pour la pathologie nodulaire thyroïdienne, on considère que les nodules sont soit bénins soit malins, et que la transformation d’un nodule bénin en nodule malin n’est pas possible (ou excessivement rare). Cette notion justifie la possibilité de suivi des nodules considérés comme bénins par la stratégie d’exploration actuellement proposée.
II Épidémiologie
Il s’agit d’une pathologie très fréquente, touchant 3 à 4 fois plus souvent les femmes que les hommes. La prévalence clinique (nodules palpables) est de 4 à 7 % chez la femme et 1 à 2 % chez l’homme. La prévalence échographique est beaucoup plus élevée, de l’ordre de 20 %. La prévalence des nodules augmente avec l’âge et, au-delà de 50 ans, plus de 50 % des femmes ont un ou des nodules thyroïdiens à l’échographie.
III Mode de découverte
Le nodule peut être découvert à la palpation cervicale par le patient ou son médecin (40 à 50 % des cas) mais, de plus en plus souvent (30 à 40 % des cas), il s’agit d’une découverte fortuite lors d’un examen d’imagerie (échographie, scanner, scintigraphie, TEP) et cette proportion est en constante augmentation. Une dysthyroïdie est révélatrice dans 10 à 15 % des cas.
IV Enjeux du diagnostic et de la prise en charge
On observe dans tous les pays industrialisés une augmentation de l’incidence des cancers thyroïdiens qui a été multipliée par 6 au cours des 30 dernières années aux dépens des petits cancers, sans changement de la mortalité.
La proportion de microcancers papillaires est ainsi passée de 5 à 50 %, alors que l’incidence des cancers de plus de 40 mm ne s’est pas modifiée. Cette augmentation, parfois qualifiée de « surdiagnostic » est rattachée à la découverte dans les pièces opératoires de microcancers papillaires indolents qui évoluent rarement (1/15). Les études autopsiques rapportent la présence de microcancers papillaires chez 10 à 35 % des patients âgés décédés d’autre cause. Cet important réservoir explique qu’en Corée, le dépistage systématique par échographie des nodules et leur prise en charge chirurgicale ait conduit à une multiplication par un facteur 15 de l’incidence des cancers thyroïdiens. Ce programme qui conduisait à découvrir de façon fortuite des microcancers papillaires a été interrompu car il n’apportait pas de bénéfice au patient. Ces constatations se rapprochent de ce qui est décrit pour les cancers de la prostate.
________________________________________________________________________________
Ces éléments ont conduit en 2017 à la mise en place d’une task force internationale qui déconseille les échographies thyroïdiennes systématiques, demande de ne pas explorer les micronodules (< 10 mm) et de bien peser la balance bénéfice-risque avant chirurgie pour limiter le surdiagnostic et les conséquences des chirurgies inutiles : santé (complications opératoires), qualité de vie (diagnostic de cancer, traitement substitutif), coûts.
________________________________________________________________________________
V Stratégie diagnostique
L’objectif est de dépister un nodule hyperfonctionnel à risque d’hyperthyroïdie et de ne pas passer à côté d’un cancer (fig. 1). Il n’est pas utile d’explorer les nodules de moins de 1 cm de diamètre sauf contexte particulier.
________________________________________________________________________________
Fig. 1
Arbre décisionnel devant un nodule thyroïdien.
(Source : CEEDMM, 2021.)
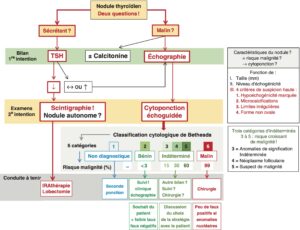
________________________________________________________________________________
A Évaluation initiale
1 Interrogatoire
Il précise les antécédents personnels (notamment irradiation cervicale dans l’enfance), familiaux (cancers thyroïdiens médullaires notamment), d’éventuels symptômes d’hyperthyroïdie.
2 Palpation cervicale
Elle précise les caractéristiques du nodule : isolé ou non, consistance, volume, évolutivité et recherche des adénopathies. Le caractère très ferme ou dur, irrégulier, la présence de signes compressifs ou d’adénopathies sont suspects mais inconstants et la plupart du temps les nodules cancéreux ne diffèrent pas à l’examen clinique des nodules bénins. L’évolutivité et la taille ne sont pas synonymes de malignité même s’il faut de méfier des nodules de plus de 3 ou 4 cm de diamètre ou de ceux qui augmentent rapidement de volume (plus de 20 % en un an).
3 Bilan initial
Il repose sur :
- l’échographie thyroïdienne (fig. 2 et 3) plus sensible que la palpation ;
- on doit disposer d’une échographie dédiée, réalisée par un opérateur entraîné (sondes de très hautes fréquences, examen des aires ganglionnaires) qui réalisera un schéma pour numéroter les nodules, ce qui permettra d’assurer le suivi. Les résultats de l’échographie sont cotés pour chaque nodule selon un score (actuellement l’Eu-TIRADS) qui donne une estimation du risque de malignité et varie, à titre indicatif, de 0 à 87 % entre les scores Eu-TIRADS 2 à 5. Les principaux facteurs pris en compte pour l’estimation du score sont l’hypoéchogenicité des nodules, la présence de microcalcifications, le caractère mal limité ou la forme non ovalaire ;
- les nodules purement kystiques sont bénins ;
________________________________________________________________________________
Fig. 2
Échographie thyroïdienne : classification EU-TIRADS 2017.
A. EU-TIRADS 2 : bénin. Kyste simple. B. EU-TIRADS 3 : bas risque. Nodule isoéchogène bien limité. C. EU-TIRADS 4 : risque intermédiaire. Nodule modérément hypoéchogène, à marges régulières. D. Nodule très hypoéchogène, plus haut que large à marges irrégulières.
(Source : CEEDMM, 2021.)
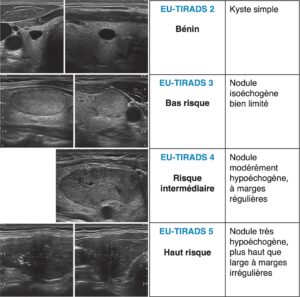
________________________________________________________________________________
________________________________________________________________________________
Fig. 3
Échographie thyroïdienne — à titre d’illustration : comment reconnaître un nodule thyroïdien d’aspect suspect ou non ?
A. Nodule d’aspect suspect : forme irrégulière, nodule plus épais que large ou plus épais que haut. B. Nodule d’aspect non suspect : forme régulière, ovale.
(Clichés dus à l’obligeance de Camille Buffet, Paris.)
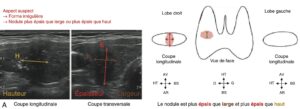
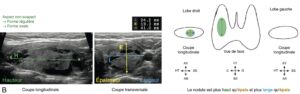
________________________________________________________________________________
- le dosage de TSH à la recherche d’une dysthyroïdie ;
- le dosage de la calcitonine (CT) dans le but de dépister précocement un cancer médullaire de la thyroïde (CMT). L’intérêt d’un dosage systématique de calcitonine devant tout nodule est controversé en raison de la faible fréquence des CMT et de la possibilité de faux positifs. Les recommandations actuelles (françaises de 2011 et américaines de 2016) sont de le pratiquer systématiquement dans un contexte héréditaire connu de CMT, en cas de suspicion de malignité à la cytoponction et, de principe, avant toute intervention pour goitre ou nodule.
B Évaluation secondaire
La TSH est basse
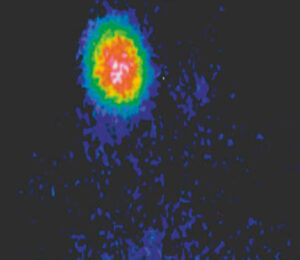
Il s’agit probablement d’un adénome fonctionnel (10 % des nodules). Ces nodules peuvent évoluer vers une hyperthyroïdie (adénome toxique, cf. fig. 4 au chapitre « Hyperthyroïdie ») et sont a priori bénins (d’où l’absence de nécessité le plus souvent de réaliser une cytoponction). On dose la T4L pour apprécier l’importance de l’hyperthyroïdie et on réalise une scintigraphie thyroïdienne (technétium 99 ou iode 123) qui montre le caractère hyperfonctionnel du nodule. Le nodule est dit extinctif lorsqu’il apparaît seul fixant, le tissu sain étant freiné (fig. 4).
________________________________________________________________________________
Fig. 4
Nodule toxique (dit « extinctif »).
Seul le nodule hyperfonctionnel est visualisé à la scintigraphie, le reste du parenchyme thyroïdien est « éteint ».
(Source : CEEDMM, 2021.)
________________________________________________________________________________
La TSH est normale ou élevée
La question de la nature du nodule est alors à déterminer : s’agit-il d’un cancer thyroïdien ?
L’examen utile est la cytoponction à l’aiguille fine du ou des nodules suspects (moins invasif qu’une biopsie). Elle est actuellement réalisée le plus souvent sous échographie.
L’indication est dictée par les résultats de l’échographie.
Une cytoponction est nécessaire en cas de nodule échographiquement suspect (selon la classification fondée sur les quatre critères de suspicion : hypoéchogenicité, microcalcifications, caractère mal limité, forme non ovalaire), mesurant plus d’un cm de diamètre et comportant une composante solide ; d’autant plus s’il existe un contexte à risque : antécédent familial de cancer médullaire de la thyroïde, antécédents de radiothérapie dans l’enfance (risque de cancer thyroïdien multiplié par 7) ou lorsque la présentation clinique est suspecte (adénopathies, métastases).
Les nodules découverts fortuitement lors d’une TEP-FDG doivent également bénéficier d’une cytoponction car ils sont malins dans 30 à 40 % des cas. Pour les nodules faiblement ou non suspects, la ponction n’est réalisée que s’ils mesurent plus de 15 à 20 mm.
Les résultats de la cytoponction reposent sur la classification de Bethesda, qui permet d’évaluer le risque de malignité et ainsi de proposer une conduite à tenir pour chacune des six catégories (cf. fig. 1).
VI Prise en charge
Les nodules hyperfonctionnels responsables d’une hyperthyroïdie sont traités par chirurgie (lobectomie unilatérale possible s’il n’y a pas de nodule sur l’autre lobe). Chez les patients âgés ou fragiles, on pourra administrer un traitement par l’iode radioactif (iode 131) (cf. Item 242 – Hyperthyroïdie).
Les nodules non fonctionnels sont surveillés ou opérés. Les nodules bénins (Bethesda 2) sont surveillés cliniquement et échographiquement, initialement de façon annuelle puis espacée tous les 3 à 5 ans. La chirurgie peut se discuter lorsque le nodule bénin est volumineux (> 40 mm), responsable d’une gêne fonctionnelle, ou progresse de taille régulièrement. Dans ces situations se développent actuellement des alternatives telles que la radiofréquence. Une chirurgie est nécessaire pour les nodules suspects ou malins (Bethesda 5 ou 6). En cas de nodule dit indéterminé (Bethesda 3 ou 4), la chirurgie n’est pas systématique et le traitement est discuté avec le patient au cas par cas suivant le contexte.
Une amélioration des performances de la cytoponction est attendue grâce à la biologie moléculaire.
________________________________________________________________________________
Points-clés
- Les nodules thyroïdiens ont une forte prévalence, sont de découverte souvent incidentale et le plus souvent bénins (95 %).
- Ne pas dépister ni explorer les micronodules (< 1 cm).
- Les nodules hyperfonctionnels sont à risque d’évolution vers une hyperthyroïdie et ne sont pratiquement jamais malins.
- Stratégie diagnostique bien codifiée à respecter pour éviter des chirurgies inutiles.
- Examens de première intention : TSH et échographie :
- si TSH basse : scintigraphie thyroïdienne à la recherche d’un nodule toxique ;
- si TSH normale ou élevée : cytoponction échoguidée en cas de nodule à risque à l’échographie.
- Dosage de la calcitonine systématique avant chirurgie.
- Indications thérapeutiques dictées par le résultat des explorations, notamment classification cytologique de Bethesda.
________________________________________________________________________________
© CEEDMM – Août 2022.
