Item 36 – Contraception
_____________________________________________________________________________
Situations de départ
- 78 Acné
- 257 Prescrire une contraception et contraception d’urgence
- 352 Expliquer un traitement au patient (adulte, enfant, adolescent)
________________________________________________________________________________
________________________________________________________________________________
Hiérarchisation des connaissances
________________________________________________________________________________
| Rang | Rubrique | Intitulé |
| A | Définition | Connaître les différentes modalités de contraceptions existantes |
| A | Définition | Connaître les différents types de contraceptions hormonales estroprogestatives, leur voie d’administration et leur classification |
| A | Définition | Connaître les différents types de contraceptions hormonales progestatives, leurs voies d’administration |
| A | Définition | Connaître les différents types de contraception d’urgence |
| B | Éléments physiopathologiques | Connaître les mécanismes d’action de la contraception estroprogestative, progestative, d’urgence et intra-utérine |
| A | Définition | Connaître les contraceptions barrières (et notamment le préservatif masculin) et naturelles |
| A | Prise en charge | Connaître les contre-indications de la contraception estroprogestative, progestative, intra-utérine |
| B | Prise en charge | Connaître les critères de choix en première intention de la contraception estroprogestative |
| B | Prise en charge | Connaître les éléments à explorer lors de l’entretien et de l’examen clinique avant la prescription d’une contraception hormonale et intra-utérine |
| A | Suivi et/ou pronostic | Connaître la tolérance et les effets indésirables des différents contraceptifs hormonaux |
| B | Prise en charge | Prescrire les examens complémentaires recommandés à l’initiation d’une contraception estroprogestative |
| B | Prise en charge | Savoir prescrire les différentes contraceptions disponibles y compris la contraception d’urgence |
| A | Suivi et/ou pronostic | Connaître les niveaux d’efficacité des différentes stratégies contraceptives et des contraceptions d’urgence (indice de Pearl) |
| B | Prise en charge | Connaître et savoir expliciter à la patiente la conduite à tenir en cas d’oubli de pilule |
| B | Prise en charge | Être capable d’expliciter à la patiente les avantages et inconvénients des différentes contraceptions |
| A | Suivi et/ou pronostic | Connaître les interactions potentielles médicamenteuses |
| B | Suivi et/ou pronostic | Connaître les éléments de suivi (cliniques et biologiques) d’une contraception hormonale ou intra-utérine |
| B | Prise en charge | Savoir prescrire une contraception chez les femmes à risque vasculaire |
| B | Prise en charge | Connaître les modalités de prescription chez la jeune femme mineure |
| A | Définition | Connaître les différents modes de stérilisation féminine et masculine et l’existence d’une législation |
________________________________________________________________________________
Contraception
- Description et mode d’action des différentes classes de contraception hormonale
- Aspects pratiques de la prescription du traitement contraception
- Contre-indications des contraceptifs oraux
- Indications et sélection des utilisatrices
- Efficacité des différents moyens contraceptifs hormonaux
- Tolérance des contraceptifs oraux
- Surveillance de la contraception
- Contraception hormonale chez les femmes à risque
- Contraception d’urgence
I Description et mode d’action des différentes classes de contraception hormonale
A Œstroprogestatifs
1 Composition des œstroprogestatifs
Les œstroprogestatifs (ou contraceptifs oraux combinés ou pilules combinées) contiennent :
- un œstrogène synthétique, l’éthinyl-œstradiol, dont le dosage varie de 15 à 50 μg, ou un dérivé du 17β-œstradiol (œstradiol 1,5 mg ou valérate d’œstradiol à dose variable), administré à dose constante ou à dose variable, d’où le terme de pilule monophasique (un seul dosage), biphasique ou triphasique (Fig .1) ;
- un progestatif dérivé de la 19-nortestostérone, dont il existe trois générations :
- première génération, dérivé de la testostérone : noréthistérone et lynestrénol, qui ne sont plus disponibles ;
- deuxième génération : lévonorgestrelet norgestrel ;
- troisième génération : désogestrel, gestodène et norgestimate.
Contrairement aux premiers progestatifs, les progestatifs de deuxième et troisième générations ont une très forte affinité pour le récepteur de la progestérone et une plus faible affinité pour le récepteur des androgènes. Ils ont une activité antigonadotrope majeure, ayant permis de réduire la dose d’éthinyl-œstradiol.
La quatrième génération correspond à la drospirénone, qui est associée à un sur-risque d’accidents thromboemboliques veineux, raison pour laquelle la HAS ne la recommande pas dans la stratégie de prise en charge contraceptive en première intention.
________________________________________________________________________________
Fig. 1.
Plaquettes de pilules. (Source : CEEDMM, 2021.)

________________________________________________________________________________
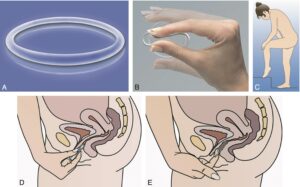
Les autres voies d’administration des œstroprogestatifs sont la voie transdermique (patch, fig. 2) et vaginale (anneau, fig. 3). Ces formulations par voie extradigestive gardent les mêmes effets indésirables et contre-indications que les voies orales.
________________________________________________________________________________
Fig. 2.
Patch œstroprogestatif type Evra®. (Source : CEEDMM, 2021.)
________________________________________________________________________________
________________________________________________________________________________
Fig. 3.
Anneau vaginal type Nuvaring®. (Source : CEEDMM, 2021.)
________________________________________________________________________________
2 Mode d’action
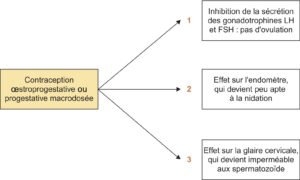
L’effet principal des œstroprogestatifs est d’inhiber l’ovulation, essentiellement par l’effet du progestatif, mais le progestatif joue aussi un rôle important vis-à-vis de la glaire cervicale et de l’endomètre (fig. 1.4). Les œstrogènes régulent les saignements.
________________________________________________________________________________
Fig. 4.
Mécanismes d’action des contraceptifs oraux. Les microprogestatifs agissent surtout sur « 2 » et « 3 ». (Source : CEEDMM, 2021.)
________________________________________________________________________________
B Progestatifs seuls
1 Microprogestatifs
Ils contiennent un progestatif administré per os en continu.
Ils agissent principalement au niveau utérin (glaire cervicale et endomètre) et diminuent la mobilité des spermatozoïdes. Cependant, certains microprogestatifs, notamment le désogestrel, ont également une activité antigonadotrope plus ou moins importante qui peut participer à l’action contraceptive.
2 Macroprogestatifs
Les macroprogestatifs sont habituellement utilisés dans le traitement des pathologies endométriales ou mammaires bénignes.
Certains d’entre eux ont un fort pouvoir antigonadotrope et sont donc utilisables en contraception. Ils n’ont cependant pas l’AMM. Ils peuvent être utilisés quand les œstroprogestatifs sont contre-indiqués.
3 Autres modes d’administration
La mise en place d’implants progestatifs dans le bras permet une administration continue de progestatif. En France, le Nexplanon®, qui est commercialisé comme implant valable pour 3 ans, délivre de l’étonogestrel.
Enfin, il existe également trois dispositifs intra-utérins (DIU) qui délivrent des doses variables d’un progestatif, le lévonorgestrel, pour une durée de 3 à 5 ans.
II Aspects pratiques de la prescription du traitement contraceptif
A Œstroprogestatifs
La première plaquette est commencée le premier jour des règles ou à n’importe quel moment du cycle (quick start) ; dans ce dernier cas, la femme n’est pas protégée pendant les 7 premiers jours de la plaquette.
Les plaquettes suivantes sont reprises après 7 jours d’arrêt entre chaque cycle d’utilisation de 21 jours. Certaines pilules sont conditionnées pour une prise en continu : soit 21 comprimés de pilule plus 7 comprimés placebo, soit, dans le cas de certaines pilules minidosées, 24 comprimés actifs puis 4 comprimés placebo (ou 26 puis 2 pour la pilule au valérate d’œstradiol).
La prise doit être régulière, sans oubli, au même moment de la journée.
En cas d’oubli, il faut prendre le comprimé oublié le plus vite possible et reprendre ensuite le comprimé suivant à l’heure habituelle. S’il reste moins de 7 comprimés sur la plaquette, il faut enchaîner directement avec la plaquette suivante. Si en revanche il reste plus de 7 comprimés, on peut respecter la semaine habituelle d’arrêt entre les deux plaquettes.
Avec les pilules œstroprogestatives actuelles, aucun problème ne se pose lorsque l’oubli a duré moins de 12 heures. Au-delà, par prudence, une contraception mécanique est souhaitable pendant au moins 7 jours.
En ce qui concerne les autres voies d’administration, le patch œstroprogestatif se prescrit à raison d’un patch par semaine, 3 semaines sur 4. Enfin, l’anneau vaginal est inséré par la patiente elle-même et laissé en place pendant 3 semaines. Un nouvel anneau sera réinséré après une semaine d’interruption.
B Microprogestatifs
Les microprogestatifs sont administrés en continu et doivent impérativement être pris toujours à la même heure. Le retard dans la prise ne doit pas dépasser 3 heures, à l’exception des comprimés contenant du désogestrel, pour lequel une durée de 12 heures est admise.
Au-delà, une contraception mécanique est indispensable pendant au moins une semaine.
III Contre-indications des contraceptifs oraux
A Contre-indications aux œstroprogestatifs
1 Contre-indications absolues
Les contre-indications absolues sont les suivantes :
- accidents (ou antécédents d’accidents) thromboemboliques artériels ou veineux ;
- prédisposition héréditaire ou acquise aux thromboses veineuses ou artérielles ;
- alitement prolongé ou situation à risque thromboembolique (certaines situations chirurgicales) ;
- pancréatite ou antécédents de pancréatite associée à une hypertriglycéridémie sévère ;
- lupus évolutif, connectivites, porphyries ;
- migraine avec aura ;
- hypertension artérielle non contrôlée ;
- diabète de type 1 compliqué (de micro- ou de macroangiopathie) ou d’une durée de plus de 20 ans ;
- diabète de type 2 ;
- tumeur maligne connue ou suspectée du sein, de l’utérus ou autre tumeur hormonodépendante ;
- affections hépatiques sévères ou récentes ;
- hémorragies génitales non diagnostiquées.
2 Contre-indications relatives
Les contre-indications relatives sont les suivantes :
- tabagisme après l’âge de 35 ans ;
- diabète de type 1 non compliqué, dyslipidémie ;
- obésité ;
- tumeurs bénignes du sein ou de l’utérus ;
- hyperprolactinémie sans diagnostic étiologique préalable ;
- inducteurs enzymatiques — il s’agit ici plus d’une perte d’efficacité (cf. infra) ;
- fibrillation auriculaire, arythmie, coronaropathie ou valvulopathie ;
- drépanocytose, maladies inflammatoires chroniques intestinales (MICI), syndrome hémolytique et urémique (SHU).
B Contre-indications aux microprogestatifs
Elles sont représentées par les cancers du sein ou de l’endomètre, l’insuffisance hépatique et les accidents thromboemboliques veineux récents.
________________________________________________________________________________
Acétate de cyprotérone
L’acétate de cyprotérone est un progestatif de synthèse à activité androgénique dont l’indication, chez la femme, est réservée au traitement des hirsutismes majeurs d’origine non tumorale avec retentissement sur la vie psychoaffective et/ou sociale.
Il a été utilisé en France, hors AMM, pour le traitement de l’hyperandrogénie non sévère, de l’acné (dans la molécule Diane® 35), du syndrome des ovaires polykystiques, de l’alopécie androgénique, de l’endométriose, mais également comme contraceptif.
Des études cas-témoins ont rapporté une fréquence anormalement augmentée des méningiomes chez les patientes traitées par de l’acétate de cyprotérone à des doses élevées et sur des durées prolongées. Ce risque augmente avec la dose (relation dose-effet) et diminue à l’arrêt du traitement sans se normaliser complètement.
________________________________________________________________________________
IV Indications et sélection des utilisatrices
En l’absence de contre-indication absolue aux œstroprogestatifs, de lésion gynécologique et/ou de troubles des règles qui nécessitent une exploration diagnostique préalable, si le choix de la patiente est une contraception hormonale, il est recommandé d’utiliser une pilule œstroprogestative (< 40 μg d’éthinyl-œstradiol) avec un progestatif de deuxième génération. On choisira en premier lieu une pilule monophasique et remboursée par la Sécurité sociale — par exemple : Minidril® ou Optidril® dosées à 30 μg d’éthinyl-œstradiol ; ou Lovavulo® ou Optilova® dosées à 20 μg d’éthinyl-œstradiol.
Le choix de la contraception chez une femme à risque vasculaire doit être plus précisément discuté (cf. infra).
Après l’âge de 35 ans et surtout après 40 ans, compte tenu du risque plus important de certaines pathologies (notamment thromboembolique et mammaire), le type de contraception doit être réévalué en fonction du terrain de chaque femme.
V Efficacité des différents moyens contraceptifs hormonaux
A Indice de Pearl
L’efficacité d’une méthode contraceptive est évaluée par l’indice de Pearl, qui représente le taux de grossesse pour 100 couples exposés à un mode de contraception sur une durée de 12 mois. Un indice de Pearl à 1 % indique la survenue d’une grossesse parmi les 100 couples exposés à ce type de contraception sur la période d’1 an.
Il n’y a pas de différence notable d’efficacité contraceptive entre les différents œstroprogestatifs. On estime que l’indice de Pearl le plus faible est obtenu pour l’implant puis pour le DIU et les combinaisons œstroprogestatives, entre 0,2 et 0,6 %. Cet indice augmente en revanche très largement en utilisation courante, avec un taux de 2 % pour le DIU et de 6 à 7 % pour les combinaisons œstroprogestatives.
B Interactions médicamenteuses
Certains médicaments inducteurs enzymatiques (rifampicine, médicaments anticomitiaux, barbituriques, antiviraux, etc.) réduisent l’efficacité des contraceptifs oraux œstroprogestatifs, en particulier faiblement dosés, et des microprogestatifs, en accélérant leur dégradation et en diminuant leur pouvoir contraceptif.
C Cas particulier de l’adolescente
Malgré des campagnes d’information, on note une sous-utilisation ou une mauvaise utilisation de la contraception orale chez les adolescentes. Un travail de prévention sur ce sujet, avec en particulier une information sur la contraception d’urgence (cf. infra), est indispensable afin de réduire le nombre d’interruptions volontaires de grossesse. Le DIU n’est plus une contre-indication chez la nullipare, tant que l’indication est correctement posée et la surveillance régulière. Enfin, il faut toujours penser à la prévention des infections sexuellement transmissibles (IST), en insistant systématiquement sur l’intérêt du préservatif, qui reste le seul mode de prévention.
Rappelons que depuis la loi de 1975, toute adolescente mineure peut obtenir une consultation anonyme et gratuite de contraception ainsi que la délivrance gratuite de la pilule dans un centre de planification familiale. La loi du 4 juillet 2001 autorise tous les médecins à prescrire une contraception hormonale à une mineure sans le consentement des titulaires de l’autorité parentale (art. L. 5134). L’examen gynécologique ne sera réalisé que si la jeune fille le souhaite.
VI Tolérance des contraceptifs oraux
A Œstroprogestatifs
1 Effets secondaires mineurs
Dans la plupart des cas, la pilule œstroprogestative est bien tolérée. Cependant, compte tenu de la grande variabilité du métabolisme en fonction de chaque individu, certains effets secondaires, tels que des nausées, des vomissements, des jambes lourdes, des mastodynies, une acné, un hirsutisme et des migraines sont parfois observés. En revanche, on ne retrouve pas de prise de poids significative sous pilule.
2 Tolérance métabolique
Une augmentation des triglycérides, une altération possible du métabolisme glucidique et des modifications variables du cholestérol, en fonction du progestatif utilisé et de la dose d’éthinyl-œstradiol, justifient la surveillance métabolique.
3 Hémostase
Les œstroprogestatifs activent la coagulation mais augmentent la fibrinolyse.
Le risque de thrombose semble surtout lié à un terrain prédisposant qu’il faudra dépister (thrombophilie) par l’interrogatoire, en cherchant des antécédents personnels et familiaux d’accident veineux thromboembolique. Au moindre doute, une consultation auprès d’un spécialiste de l’hémostase s’impose.
Cependant, le risque absolu reste très faible : il passe de 1 pour 10 000 par an chez les non-utilisatrices à 3 à 4 pour 10 000 femmes par an chez les utilisatrices de pilule œstroprogestative de deuxième génération, et 6 à 8 pour 10 000 femmes par an lorsque la pilule est de troisième génération (désogestrel ou gestodène) ou contient de la drospirénone ou de l’acétate de cyprotérone. Ce surrisque concerne également les anneaux vaginaux œstroprogestatifs et les patchs contraceptifs.
4 Tolérance vasculaire
Les contraceptifs oraux œstroprogestatifs produisent chez certaines femmes une faible augmentation de la pression artérielle, justifiant sa surveillance régulière.
Une association entre l’utilisation de la contraception orale et la survenue d’accidents vasculaires coronariens ou cérébraux a été notée, mais ce risque est faible et tient essentiellement à un tabagisme associé qui multiplie le risque par 11 et surtout à la présence d’une hypertension artérielle. Le risque artériel sous pilule œstroprogestative est 10 fois plus faible que le risque veineux.
5 Risque carcinologique
- Cancer de l’ovaire: Le risque de cancer de l’ovaire est diminué de 50 % chez les femmes utilisant une contraception orale par rapport aux femmes n’en utilisant pas.
- Cancer de l’endomètre: Le risque diminue de 50 % avec les pilules combinées.
- Cancer du sein: Certaines études semblent indiquer l’association à une très faible augmentation du risque de cancer du sein.
B Microprogestatifs
Les microprogestatifs ont une moins bonne tolérance gynécologique que les œstroprogestatifs. Le principal inconvénient est la survenue de troubles des règles : spotting, irrégularités menstruelles ou aménorrhée. Ils peuvent augmenter légèrement l’acné ou l’hirsutisme.
Un risque de grossesse extra-utérine semble également associé à l’utilisation de microprogestatifs ; il faut donc savoir y penser, ce d’autant que le diagnostic est difficile du fait des troubles des règles.
Ils n’ont en revanche pas d’effet secondaire métabolique. Ils peuvent être prescrits chez les femmes à risque vasculaire.
VII Surveillance de la contraception
Les patientes utilisant des contraceptifs hormonaux sont impliquées dans cette surveillance et doivent être informées :
- des événements pouvant diminuer l’efficacité de leur contraception : traitement concomitant ou autres inducteurs enzymatiques, oubli, épisode de vomissements ou de diarrhée ;
- de la conduite à tenir (oubli de pilule) ;
- des signes évoquant une complication des œstroprogestatifs et de la nécessité de consulter rapidement, notamment : céphalée, déficit sensitivomoteur, douleur et/ou œdème d’un membre inférieur, dyspnée, douleur thoracique ;
- des circonstances pouvant augmenter le risque de survenue des complications vasculaires, notamment : tabagisme, surpoids, chirurgie, alitement, voyage en avion prolongé, et prévention par hydratation et mobilisation régulière, etc.
On rappelle également que les patientes ayant bénéficié d’une chirurgie bariatrique induisant une malabsorption (bypass gastrique) ne peuvent pas utiliser de contraception orale.
Le site suivant peut être consulté pour obtenir des documents d’information à destination des patientes : http://www.choisirsacontraception.fr/moyens-de-contraception/la-pilule/.
A Examen clinique
La réalisation d’un frottis cervico-utérin n’est pas utile avant le 25e anniversaire en absence de symptômes, et l’examen gynécologique n’est pas systématique chez les femmes très jeunes asymptomatiques.
En revanche, l’examen clinique comporte au minimum et obligatoirement une mesure de la pression artérielle et est ensuite répété tous les 3 mois pendant les 6 premiers mois, puis tous les 6 mois, et avant tout renouvellement.
Il s’assure de la bonne tolérance clinique de la contraception orale (examen des seins, prise de la pression artérielle et vérification de la stabilité du poids) par la recherche des signes d’hyper- ou hypo-œstrogénie (hyperœstrogénie : tension mammaire ; hypo-œstrogénie : sécheresse vaginale) ou d’hyperandrogénie (acné…).
Lorsque la tolérance est médiocre, un changement de type de pilule, mieux adaptée, est indiqué.
B Surveillance biologique
1 Patiente sans antécédent vasculaire et/ou métabolique
Dans les cas d’absence d’antécédent personnel ou familial métabolique, de maladie thromboembolique ou de tabagisme, et si l’examen clinique est normal, on réalisera simplement un dosage de cholestérol total, des triglycérides et de la glycémie à jeun, 3 à 6 mois après le début de la prise de la pilule œstroprogestative, puis tous les 5 ans si ce bilan est normal et en l’absence de fait nouveau. Le bilan biologique préthérapeutique n’est donc pas systématique.
2 Facteurs de risque
Lorsque les femmes présentent des facteurs de risque de dyslipidémie ou de diabète, on pratiquera le dosage du cholestérol total, des triglycérides et de la glycémie à jeun, avant la prescription de la contraception œstroprogestative, en faisant un contrôle 3 à 6 mois après le début, puis tous les 5 ans si ce bilan est normal et en l’absence de fait nouveau.
C Surveillance gynécologique
Il faut rechercher des métrorragies et des spottings, pouvant apparaître plus particulièrement dans les premiers mois d’utilisation. Elles cèdent généralement spontanément dans les 6 premiers mois, notamment par la régularisation de la prise de pilule si celle-ci était mal prise, et il n’y a pas lieu, dans ces conditions, d’interrompre le traitement. Si les saignements persistent ou apparaissent après utilisation prolongée, la recherche d’une cause organique s’impose (notamment infection mais aussi lésion endométriale).
L’utilisation d’une contraception orale ne modifie pas le rythme de réalisation des frottis si aucune anomalie ne justifie leur réalisation plus précocement. Le frottis cervico-utérin est réalisé à partir du 25e anniversaire et jusqu’à 64 ans. Deux frottis sont réalisés à 1 an d’intervalle puis tous les 3 ans en cas de normalité.
VIII Contraception hormonale chez les femmes à risque
A Femmes diabétiques
La contraception de la femme diabétique pose le problème du risque métabolique et vasculaire, mais une contraception efficace est indispensable car les grossesses doivent être impérativement planifiées (cf. Item 255 – Diabète gestationnel).
B Femmes avec dyslipidémie
La pilule œstroprogestative a peu d’effet chez les patientes normolipidémiques, mais elle peut augmenter de façon très significative les lipides chez la femme dyslipidémique.
La pilule peut être prescrite jusqu’à 3 g/l de cholestérolémie totale à condition qu’il n’y ait pas d’autres facteurs de risque vasculaire (tabac), que la femme ait moins de 35 ans et qu’il y ait prescription suivie d’une diététique adaptée (pauvre en graisses saturées).
C Femmes à risque de thrombose veineuse
1 Facteurs prédisposants
Certaines anomalies de l’hémostase, associées à un risque de thrombose veineuse, sont bien connues. Il s’agit soit d’anomalies génétiques (déficit en antithrombine, en protéine C ou protéine S, mutation du facteur V Leiden, mutation du gène de la prothrombine…), soit d’anomalies acquises telles que les anticorps anticoagulants circulants de type lupique.
En dehors de ces anomalies, les antécédents personnels et l’existence d’antécédents familiaux de thrombose veineuse représentent également un facteur de risque ainsi que certaines circonstances favorisantes telles que l’obésité, un acte chirurgical (justifiant l’interruption des œstroprogestatifs au moins 1 mois avant) ou l’immobilisation prolongée (alitement, fracture, etc.).
2 Dépistage des femmes à risque
Un interrogatoire orienté doit permettre de sélectionner les patientes dites à risque, en fonction de leurs antécédents personnels et/ou familiaux (tableau 1, ANSM, février 2014).
________________________________________________________________________________
Tableau 1.
Dépistage de sujets à risque vasculaire (ANSM, février 2014). (Source : Document d’aide à la prescription des contraceptifs hormonaux combinés. ANSM, février 2014.)
| Si vous cochez l’une des cases de cette section, ne prescrivez pas de contraceptifs hormonaux combinés | |
| ◻ | La patiente a-t-elle des antécédents personnels ou un événement actuel de thrombose, par exemple une thrombose veineuse profonde, une embolie pulmonaire, un infarctus du myocarde, un accident vasculaire cérébral, un accident ischémique transitoire, un angor ? |
| ◻ | La patiente a-t-elle un trouble personnel connu de la coagulation ? |
| ◻ | La patiente a-t-elle des antécédents de migraine avec aura ? |
| ◻ | La patiente a-t-elle un diabète avec complications vasculaires ? |
| ◻ | La patiente a-t-elle une pression artérielle très élevée, par exemple une pression systolique ≥ 160 mmHg ou une pression diastolique ≥ 100 mmHg ? |
| ◻ | La patiente a-t-elle une hyperlipidémie importante ? |
| ◻ | La patiente a-t-elle une intervention chirurgicale majeure ou une période d’immobilisation prolongée est-elle prévue ? Si tel est le cas, suspendre l’utilisation et conseiller une méthode de contraception non hormonale au moins pendant les 4 semaines précédant l’intervention ou l’immobilisation et les 2 semaines suivant le retour à une mobilité complète. |
| Si vous cochez l’une des cases de cette section, vérifiez avec la patiente la pertinence de l’utilisation d’un contraceptif hormonal combiné | |
| ◻ | La patiente présente-t-elle un IMC supérieur à 30 kg/m2 ? |
| ◻ | La patiente a-t-elle plus de 35 ans ? |
| ◻ | La patiente fume-t-elle ? Si la patiente fume et est âgée de plus de 35 ans, il est impératif de lui conseiller vivement d’arrêter de fumer ou d’utiliser une méthode de contraception non hormonale. |
| ◻ | La patiente présente-t-elle une pression artérielle élevée, par exemple une pression systolique entre 140 et 159 mmHg ou une pression diastolique entre 90 et 99 mmHg ? |
| ◻ | La patiente a-t-elle un parent proche ayant présenté un événement thromboembolique à un âge relativement jeune (par exemple avant l’âge de 50 ans) ? |
| ◻ | La patiente ou quelqu’un de sa famille proche présente-t-il une lipidémie élevée ? |
| ◻ | La patiente a-t-elle des migraines ? |
| ◻ | La patiente présente-t-elle un trouble cardiovasculaire tel que fibrillation auriculaire, arythmie, coronaropathie ou valvulopathie ? |
| ◻ | La patiente est-elle diabétique ? |
| ◻ | La patiente a-t-elle accouché au cours des semaines précédentes ? |
| ◻ | La patiente est-elle sur le point de faire un long voyage aérien (plus de 4 heures) ou effectue-t-elle des trajets quotidiens de plus de 4 heures ? |
| ◻ | La patiente présente-t-elle toute autre maladie susceptible d’accroître le risque de thrombose (par exemple : cancer, lupus érythémateux disséminé, drépanocytose, maladie de Crohn, rectocolite hémorragique, syndrome hémolytique et urémique) ? |
| ◻ | La patiente utilise-t-elle tout autre médicament susceptible d’accroître le risque de thrombose (par exemple : corticoïdes, neuroleptiques, antipsychotiques, antidépresseurs, chimiothérapie, etc.) ? |
| La présence de plus d’un facteur de risque peut remettre en cause la pertinence de l’utilisation d’une contraception œstroprogestative. Il faut garder en mémoire que les facteurs de risque de chaque patiente peuvent évoluer avec le temps. Il est important d’utiliser ce document à chaque consultation. | |
________________________________________________________________________________
Le type de thrombose, notamment son intensité, les récidives, l’âge de survenue (avant ou après 45 ans), la recherche d’un facteur favorisant, l’existence de fausses couches à répétition et les antécédents familiaux de thrombose avant 45 ans conduisent à la recherche d’une pathologie thrombophilique prédisposante. Les examens hématologiques suivants doivent alors être demandés chez les femmes à risque avant la mise sous pilule œstroprogestative (HAS, juillet 2013) :
- temps de Quick, temps de céphaline activée, qui permettront la détection d’un anticoagulant circulant ;
- dosage de l’antithrombine, dosage de la protéine C, dosage de la protéine S, test de résistance à la protéine C activée ;
- recherche d’une mutation du facteur V (Leiden) et d’une mutation du facteur II (prothrombine).
Chez les femmes qui ont un antécédent familial documenté d’anomalie de l’hémostase, cette anomalie sera recherchée systématiquement avant la prescription de la pilule œstroprogestative.
3 Prescription
En cas d’antécédent thromboembolique ou d’anomalie de l’hémostase, les œstrogènes sont contre-indiqués et le recours à un micro- ou à un macroprogestatif pourra être envisagé après avis d’un spécialiste de l’hémostase.
D Femmes hypertendues
L’utilisation de contraceptifs oraux s’accompagne d’une élévation modérée de la pression artérielle. Moins de 5 % des utilisatrices de contraception orale présentent une hypertension artérielle sous œstroprogestatifs.
L’hypertension artérielle est une contre-indication aux œstroprogestatifs.
IX Contraception d’urgence
La contraception d’urgence est définie comme l’utilisation, après un rapport sexuel non protégé, d’une méthode pour empêcher une grossesse éventuelle. Il existe trois possibilités : deux contraceptions d’urgence hormonales (lévonorgestrel et ulipristal acétate) ou la possibilité de pose d’un dispositif intra-utérin.
La contraception d’urgence s’utilise en l’absence de contraception, en cas d’oubli de contraception orale ou d’un incident de préservatif, mais son efficacité dépend de la précocité de son utilisation. La contraception d’urgence ne doit pas représenter une contraception régulière et doit obligatoirement conduire à l’instauration d’une contraception fiable et adaptée.
La contraception d’urgence hormonale s’utilise de la façon suivante :
- soit une prise unique de lévonorgestrel, 1 cp. à 1,5 mg, dès que possible après le rapport sexuel non protégé et au plus tard 72 heures après, et ce à n’importe quelle période du cycle ;
- soit une prise unique d’ulipristal acétate, 1 cp. à 30 mg, dès que possible après le rapport sexuel non protégé et au plus tard 120 heures après, et ce à n’importe quelle période du cycle.
Après utilisation de la contraception d’urgence, il est recommandé d’utiliser un moyen contraceptif local au minimum 7 jours, voire jusqu’au retour des règles suivantes.
Il n’existe aucune contre-indication au lévonorgestrel, qui peut être obtenu en pharmacie sans ordonnance conformément à la directive européenne du 31 mars 1992. Il est délivré gratuitement sans ordonnance pour les femmes mineures en pharmacie, dans les centres de planning familial et au lycée par les pharmaciens et les infirmières scolaires.
L’ulipristal acétate a une efficacité légèrement supérieure mais surtout nettement prolongée par rapport au lévonorgestrel. En revanche, son prix est plus élevé que le lévonorgestrel. Il est délivré en pharmacie sans ou avec ordonnance (remboursé à 65 % dans ce cas), ou dans les centres de planning familial.
________________________________________________________________________________
Points-clés
- En dépit d’un vaste choix de contraceptifs, environ 200 000 interruptions de grossesse ont lieu en France chaque année. Il est donc nécessaire d’adapter la contraception à chaque femme et d’éduquer les couples.
- La contraception d’urgence est utile mais ne doit pas se substituer à une contraception au long cours.
- La recherche d’antécédents de phlébites et d’embolie pulmonaire et la mesure de la pression artérielle sont nécessaires avant toute prescription d’œstroprogestatifs.
- Quelle que soit la voie d’administration des œstroprogestatifs, les contre-indications sont les mêmes.
- Les progestatifs sont utilisés seuls en cas de contre-indication des œstroprogestatifs.
________________________________________________________________________________
© CEEDMM – Août 2022.
