La lettre de l’Hypophyse – Juin 2012
 |
||||||||
|
||||||||
|
||||||||
 |
||||||||
|
Du neuf dans la prise en charge médicamenteuse de la maladie de Cushing… Le traitement de la maladie de Cushing fait appel en première ligne à la chirurgie. Cependant, celle-ci peut se révéler inefficace ou délicate en l’absence d’image évidente d’adénome à l’IRM hypophysaire. Les traitements médicamenteux anticortisoliques ont alors toute leur place : kétoconazole, métyrapone ou mitotane ont démontré au moins en partie leur efficacité, même si leur tolérance est parfois médiocre. Certains ont même proposé de les associer, avec une efficacité franche, dans les hypercorticismes sévères (Kamenicky P et al., J Clin Endocrinol Metab 2012). |
||||||||
 |
||||||||
|
Le pasiréotide en traitement de la maladie de Cushing : résultats d’une étude de phase III Colao A, Petersenn S, Newell-Price J. A 12-month phase 3 study of pasireotide in Cushing’s disease. N Engl J Med 2012;366:914-24. Les adénomes corticotropes expriment de façon préférentielle les récepteurs de la somatostatine de sous-type 5. Le pasiréotide (SOM230) est un analogue de la somatostatine qui présente une haute affinité pour les récepteurs de sous-type 5, ce qui en fait un candidat de choix dans le traitement médical des adénomes corticotropes non guéris ou non accessibles à la chirurgie.
Mifépristone dans le syndrome de Cushing : une étude prospective Fleseriu M, Biller BM, Findling JW et al. Mifepristone, a glucocorticoid receptor antagonist, produces clinical and metabolic benefits in patients with Cushing’s Syndrome. J Clin Endocrinol Metab 2012 [Epub ahead of print]. La mifépristone est un antagoniste des récepteurs de la progestérone utilisé principalement à visée contragestive. Elle possède, à plus forte dose, une action antagoniste des récepteurs aux glucocorticoïdes. L’objectif de cette étude était d’évaluer l’efficacité clinique et métabolique de la mifépristone en traitement du syndrome de Cushing chez des patients résistants aux autres thérapeutiques. Il s’agit de la première étude prospective portant sur un nombre raisonnable de patients traités par mifépristone pour un syndrome de Cushing (en fait, principalement une maladie de Cushing, portée par plus de 80 % des patients de l’étude).
Première étude chez l’homme d’une forme orale d’octréotide Tuvia S, Atsmon J, Teichman SL et al. Oral octreotide absorption in human subjects: comparable pharmacokinetics to parenteral octreotide and effective growth hormone suppression. J Clin Endocrinol Metab 2012;97(7) [Epub ahead of print]. L’attente d’une forme orale d’analogue de la somatostatine est extrêmement importante car elle permettrait d’améliorer, entre autres, la qualité de vie des patients. La difficulté jusqu’à présent était de développer une forme orale capable de franchir la barrière intestinale. Cette étude est la première chez l’homme. L’objectif des auteurs était d’étudier, d’une part, la pharmacocinétique d’une préparation d’octréotide oral, d’autre part, son action sur le taux de GH chez 75 volontaires sains, en comparaison à l’octréotide sous-cutané (s.c.). Cette forme orale d’octréotide est une préparation à base d’Octreolin® (Chiasma, Jérusalem, Israël) mis en suspension dans une capsule qui a la propriété d’entraîner une perméabilité transitoire de l’intestin et ainsi de laisser passer la forme active de l’octréotide qui est à l’intérieur. Les posologies testées étaient pour l’octréotide s.c. : 0,1 mg en 1 seule fois et pour l’octréotide oral : 3, 10 et 20 mg.
SDHs : nouveaux gènes de prédisposition aux adénomes hypophysaires ? Xekouki P, Pacak K, Almeida M et al. Succinate dehydrogenase (SDH) D subunit (SDHD) inactivation in a growth-hormone-producing pituitary tumor: a new association for SDH? J Clin Endocrinol Metab 2012;97:E357-66. Depuis la découverte de mutations de SDHD en 2000 (1), les autres sous-unités SDHB, SDHC et, plus récemment, SDHA, ont été impliquées dans les phéochromocytomes/paragangliomes (PHEO/PGL) familiaux. Ces mutations des SDH ont été décrites depuis dans d’autres tumeurs : le GIST (gastrointestinal stromal tumor), la dyade de Carney-Stratakis (GIST et PGL), le cancer du rein, le syndrome de Cowden PTEN-négatif et de Cowden-like, le cancer papillaire de la thyroïde, etc. (2). |
||||||||
 |
||||||||
|
Optimiser le traitement substitutif cortisolique Le déficit corticotrope est une pathologie rare, en général provoquée par une tumeur hypothalamo-hypophysaire, ou par son traitement (déficit corticotrope induit par la chirurgie ou la radiothérapie). Sa prévalence est estimée à 3 pour 10 000 personnes, ce qui la rend plus fréquente que l’insuffisance surrénalienne primaire. Le traitement de référence fait appel à l’hydrocortisone à la dose théorique de 15 à 20 mg/jour : le schéma d’administration (heure et posologie à chaque prise) n’est cependant pas consensuel, et peut comporter 2 à 3 prises à des heures variables de la journée. La surveillance est clinique, fondée sur l’état général et les signes fonctionnels du patient, le poids et la tension artérielle. |
||||||||
 |
||||||||
|
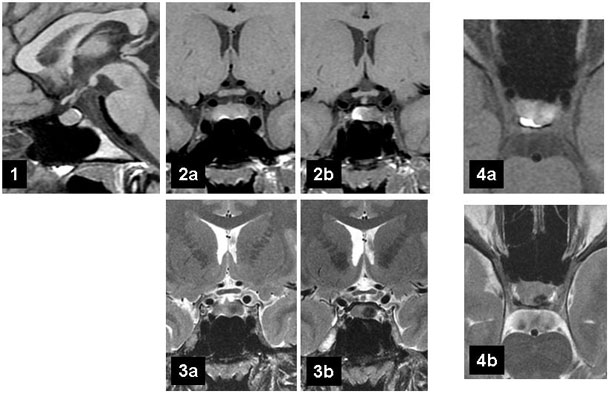
Microprolactinome, quand les coupes axiales font le diagnostic…
Juliette, 17 ans, consulte avec sa mère pour une galactorrhée isolée bilatérale. Ses premières règles sont survenues à 16 ans, avec des cycles longs. À l’interrogatoire, elle dit avoir eu un épisode de céphalées quelques mois auparavant. Son taux de prolactine est à 1 096 mUI/l. Il n’y a pas de contraception hormonale et pas de cause iatrogène. |
||||||||
| Vous recevez cette newsletter car vous vous êtes inscrit sur le site de la SFE .Si vous ne voulez plus recevoir cette newsletter cliquez sur le lien suivant Désinscription.Conformément à la loi Informatique et Libertés du 06/01/1978, vous disposez d’un droit d’accès, de rectification et d’opposition aux informations vous concernant qui peut s’exercer par courrier à : SFE 88, rue de la Roquette – 75011 – Courriel : webmaster@sfendocrino.org | ||||||||
 |